Una panoramica dell'insufficienza pancreatica esocrina
Sintomi
I sintomi iniziali di EPI possono essere vaghi, lievi e simili ad altre malattie gastrointestinali. La maggior parte delle persone con EPI non sperimenta sintomi fino a quando la funzione del loro pancreas non sia stata compromessa oltre il 90%.I sintomi gastrointestinali comuni di EPI includono:
- Cambiamenti intestinali, tra cui diarrea e feci particolarmente sporche, unte, oleose che sono difficili da lavare (steatorrea)
- Flatulenza e gonfiore
- Dolore addominale
- Perdita di peso
Molti sintomi di una persona con esperienze EPI più avanti nel corso della condizione sono legati alla malnutrizione e alle carenze nutrizionali specifiche. Alcune delle carenze nutrizionali comunemente osservate nelle persone con EPI includono:
- Vitamina K, che può causare sanguinamento o lividi anormali
- Vitamina D, portando a bassa densità ossea (osteopenia e osteoporosi)
- Vitamine ed elettroliti liposolubili le deficienze possono manifestarsi con i cambiamenti dei sintomi neurologici della vista (cecità notturna), (depressione, memoria), muscolare o articolare (dolore e affaticamento) e / o pelle (eruzioni cutanee o gonfiore)
Le cause
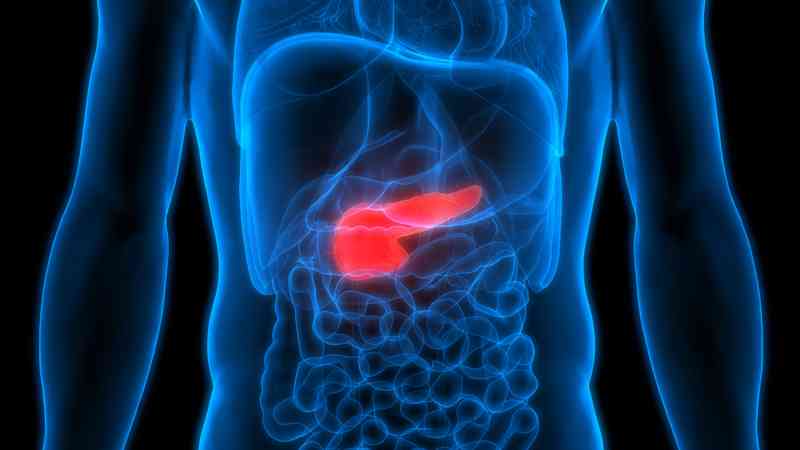
Il pancreas è un organo situato nell'addome sotto lo stomaco. Il ruolo del pancreas può essere suddiviso in funzioni esocrine ed endocrine. Le funzioni esocrine aiutano il corpo a digerire il cibo producendo speciali enzimi mentre le funzioni endocrine aiutano a regolare gli ormoni.In EPI, è la funzione esocrina che viene compromessa. Questo può accadere a causa di danni fisici al pancreas o interruzione dei segnali all'organo. La riduzione della produzione di tre enzimi digestivi chiave - amilasi, proteasi e lipasi - porta a maldigestione di alimenti, malassorbimento di sostanze nutritive e infine segni e sintomi di malnutrizione.
La pancreatite cronica è la causa più comune di EPI. L'infiammazione causa danni al pancreas nel tempo, riducendo la sua capacità di produrre enzimi.
Altre condizioni interrompono la funzione pancreatica in altri modi, ad esempio bloccando i dotti che trasportano gli enzimi. Anche la chirurgia sul pancreas può portare a una ridotta funzionalità.
Le condizioni comunemente associate all'EPI includono:
- Pancreatite cronica
- Fibrosi cistica
- Malattia infiammatoria dell'intestino (morbo di Crohn, colite ulcerosa)
- Celiachia
- Cancro del pancreas
- Sindrome di Shwachman-Diamond
- emocromatosi
- Diabete mellito
- Sindrome di Zollinger-Ellison
Non è chiaro il motivo per cui alcune persone con queste condizioni sviluppano l'EPI e altre no. È probabile che ci siano molte ragioni per cui una persona sviluppa l'EPI, inclusi fattori genetici e di stile di vita. Ad esempio, un eccessivo consumo di alcol può portare a infiammazioni del pancreas, che a sua volta può rendere il pancreas meno efficace nella produzione di enzimi, portando infine all'EPI.
La gravità dell'EPI dipende anche dalla causa sottostante. Alcune persone avranno solo EPI lieve e potrebbero avere pochi (se presenti) sintomi. Progressione, sintomi gravi e conseguenze (come carenze nutrizionali e perdita di peso) sono più probabili quando l'EPI è complicata da condizioni come la fibrosi cistica, la malattia infiammatoria intestinale o il cancro.
Diagnosi
Il numero esatto di persone con EPI non è noto. La condizione è considerata rara nella popolazione generale, ma potrebbe non essere sotto diagnosticata. Le persone con sintomi lievi non possono richiedere cure mediche. Tra coloro che cercano un trattamento, potrebbero non essere correttamente diagnosticati con EPI fino a quando la condizione è diventata più avanzata.In particolare nelle fasi iniziali, l'EPI può essere diagnosticata erroneamente come un disturbo gastrointestinale funzionale come la sindrome dell'intestino irritabile (IBS).
Nelle persone che hanno già una diagnosi di un'altra condizione del sistema gastrointestinale, come quella di Crohn, i sintomi possono inizialmente essere attribuiti a tale condizione e trattati di conseguenza. Potrebbero essere necessari molti anni prima che i sintomi dell'EPI vengano diagnosticati correttamente, poiché potrebbe richiedere molto tempo perché la funzione pancreatica diventi così compromessa che il corpo non può più compensare eccessivamente.
Una diagnosi di EPI viene fatta dopo che sono state escluse altre cause più comuni di sintomi gastrointestinali. Se il medico sospetta che potresti avere l'EPI, ti farà delle domande e potrebbe ordinare alcuni test per confermare la diagnosi.
Probabilmente il medico ti farà delle domande su:
- i tuoi sintomi, incluso per quanto tempo li hai avuti, e se c'è qualcosa che li rende migliori o peggiori (come mangiare un pasto o avere un movimento intestinale)
- cambiamenti nelle abitudini intestinali, come la frequenza con cui si ha un movimento intestinale e la consistenza, il colore o l'odore delle feci
- abitudini di vita, come la frequenza con cui si beve alcolici e se si fuma o si usano prodotti del tabacco
- altre condizioni mediche che hai, gli interventi chirurgici che hai avuto e la storia medica della tua famiglia
- farmaci che prendi, compresi quelli prescritti da un medico, acquistati da banco, o integratori o rimedi a base di erbe
- la vostra dieta, compresi i tipi di cibo che mangiate e i liquidi che bevete, quando mangiate abitualmente i pasti, e le eventuali intolleranze alimentari, sensibilità o allergie
- altri argomenti come esercizio fisico, storia sociale e lavorativa e salute mentale
I test che il tuo dottore potrebbe ordinare per aiutare a diagnosticare l'EPI includono:
- Analisi del sangue: Se il medico sospetta l'EPI, vorra 'testare per vedere se ha qualche carenza nutrizionale. Gli esami del sangue possono anche essere utilizzati per cercare l'infiammazione, la glicemia, gli enzimi pancreatici o specifici indicatori di condizioni associati all'EPI.
- Test delle feci: Le persone con EPI spesso sperimentano sintomi intestinali che indicano che il loro intestino non può assorbire correttamente determinati nutrienti, specialmente grassi. Il medico potrebbe aver bisogno di voi per raccogliere campioni delle feci che saranno testati per la presenza di grasso non assorbito, un enzima chiamato elastasi, così come sangue o muco. Se si verifica una diarrea persistente, le feci possono essere testate anche per i microrganismi che possono causare infezioni.
- Test di imaging: Scansioni TC, ultrasuoni e risonanza magnetica possono essere utilizzati per aiutare il medico a vedere all'interno dell'addome e valutare se il pancreas è visibilmente danneggiato, ostruito o infiammato. Mentre ci sono alcuni test di imaging diagnostici altamente specializzati che possono valutare la funzione pancreatica, questi test sono principalmente utilizzati per escludere altre condizioni che potrebbero spiegare i sintomi di una persona piuttosto che diagnosticare specificamente EPI.
- Test respiratori: Alcune persone con EPI avranno anche una condizione chiamata crescita eccessiva dei batteri dell'intestino tenue (SIBO). Il medico potrebbe voler utilizzare un test del respiro con idrogeno per rilevare SIBO; mentre la condizione ha un numero di cause, può anche essere un indicatore di malassorbimento. Possono anche essere usati altri esami del respiro, come quelli per valutare il metabolismo dei sali biliari e dei carboidrati.
Il modo più diretto per testare la funzione pancreatica e potenzialmente rilevare la disfunzione esocrina è attraverso un particolare tipo di endoscopia.
Per il test, il pancreas viene stimolato con gli ormoni che lo segnalano per produrre enzimi digestivi. Quindi, un tubo sarà posto nell'intestino tenue per raccogliere le secrezioni digestive, che vengono poi analizzate al microscopio per cercare gli enzimi.
Mentre la procedura può essere molto utile, generalmente viene eseguita solo presso ospedali o cliniche specializzate. Poiché non è ampiamente disponibile e può essere costoso, potrebbe non essere accessibile a tutti i pazienti con sospetta EPI.
Trattamento
Se un medico sospetta l'EPI, può prescrivere un trattamento con terapia sostitutiva con enzima pancreatico (PERT) e supplementi nutrizionali come la vitamina B12 anche prima che la diagnosi sia confermata. In effetti, un buon indicatore di una persona con EPI è se i loro sintomi migliorano dopo l'assunzione di enzimi orali, come la lipasi, con i pasti.Farmaci approvati
A partire dal 2019, la Food and Drug Administration (FDA) ha approvato sei farmaci per trattare l'EPI. Ogni singolo paziente dovrà lavorare con un medico per stabilire un programma di dosaggio che tenga conto di eventuali altri problemi medici che hanno, dell'entità della perdita della funzione pancreatica e della gravità dei loro sintomi.Mentre ci sono molti diversi prodotti sostitutivi dell'enzima pancreatico (PERP) non sono gli stessi; ogni paziente con EPI dovrà trovare il PERP che funziona meglio per loro.
Determinazione del dosaggio
La maggior parte dei pazienti inizia il PERT in dosi divise all'inizio e nel mezzo dei pasti. Questo schema di dosaggio aiuta a ricreare la normale secrezione degli enzimi digestivi. Le persone con EPI dovranno essere strettamente monitorate dal loro medico e la dose di PERT di cui hanno bisogno potrebbe cambiare nel tempo.La maggior parte dei pazienti che assumono PERT non manifestano effetti collaterali gravi. Occasionalmente i pazienti riferiscono di gonfiore e gas quando iniziano a prendere gli enzimi mentre il loro sistema digestivo si abitua a loro, anche se questi effetti collaterali sono di solito lievi.
Se abbinati a cambiamenti dello stile di vita e dietetici, nonché ad altri integratori alimentari per affrontare le carenze, molti pazienti sono in grado di gestire efficacemente i sintomi dell'EPI.
Monitoraggio delle modifiche
Il trattamento immediato per i pazienti che hanno ridotto la funzione pancreatica è solitamente focalizzato sul ripristino dello stato nutrizionale e del peso. Di solito, i pazienti sono in grado di farlo con la supervisione del proprio medico e non richiedono il ricovero in ospedale. Tuttavia, se sono gravemente malnutriti o incapaci di assumere il cibo per bocca, potrebbero dover essere ospedalizzati per nutrizione enterale (sondino di alimentazione) e idratazione endovenosa (IV).Se le viene diagnosticata l'EPI, il medico può anche raccomandare modifiche dietetiche e di stile di vita, come ridurre o smettere di fumare o bere alcolici, poiché queste scelte di stile di vita possono favorire l'infiammazione.
Gli obiettivi di trattamento a lungo termine per i pazienti con EPI dipenderanno da una corretta diagnosi e dal trattamento appropriato della causa sottostante. Il medico potrebbe voler periodicamente testare la sua funzione pancreatica. Continuerà inoltre a monitorare il tuo peso e lo stato nutrizionale per assicurarti di essere ben nutrito e di non avere alcuna carenza nutrizionale.
Molti pazienti con EPI sono riferiti alla cura di un nutrizionista che può aiutarli a mantenere un peso sano e fare scelte dietetiche che non esacerberanno i loro sintomi.
I pazienti con condizioni di base come la malattia di Celiachia e il diabete possono aver bisogno di aderire a diete speciali.
In rari casi, le persone che hanno EPI e altre condizioni mediche o complicanze possono richiedere un intervento chirurgico. La rimozione di una parte del pancreas, ad esempio, può essere necessaria in caso di cancro al pancreas o grave danno da infiammazione cronica. Tuttavia, questo sarebbe valutato dal medico di una persona caso per caso.
Una parola da Verywell
Le persone con EPI spesso sperimentano una serie di sintomi correlati a specifiche carenze nutrizionali. Quando correttamente diagnosticata, l'EPI può essere trattata con l'integrazione orale degli enzimi necessari per la digestione che il pancreas non sta producendo più. È anche importante che qualsiasi condizione sottostante o associata venga diagnosticata e trattata in modo appropriato. Con la terapia sostitutiva dell'enzima pancreatico, le modifiche dietetiche e di stile di vita, oltre al monitoraggio continuo delle carenze nutrizionali e di eventuali necessità di integrazione, la maggior parte delle persone con EPI è in grado di gestire efficacemente la condizione.Questo è ciò che effettivamente fa il pancreas